Langt QT-intervall (QTc), langt QT-syndrom (LQTS) og torsades de pointes
QT-intervallet, langt QT-syndrom (LQTS) og ventrikulære arytmier (torsade de pointes) som skyldes forlenget QT-intervall
QT-intervallet er tidsintervallet fra begynnelsen av QRS-komplekset til slutten av T-bølgen. Dette intervallet representerer den totale varigheten av det ventrikulære aksjonspotensialet, det vil si tiden det tar å depolarisere og repolarisere ventriklene (figur 1). Under repolariseringsfasen er myokardcellene sårbare for nye impulser, og forstyrrelser i denne fasen kan danne grunnlaget for re-entry-mekanismer. Lengden på QT-intervallet korrelerer sterkt med risikoen for potensielt livstruende ventrikulære arytmier. Derfor må QT-intervallet alltid vurderes nøye når EKG tolkes, spesielt ved synkope eller bruk av arytmogene legemidler. Langt QT-syndrom (LQTS) er en tilstand preget av forsinket repolarisering, som manifesterer seg når et forlenget QT-intervall disponerer for ventrikulære takyarytmier.
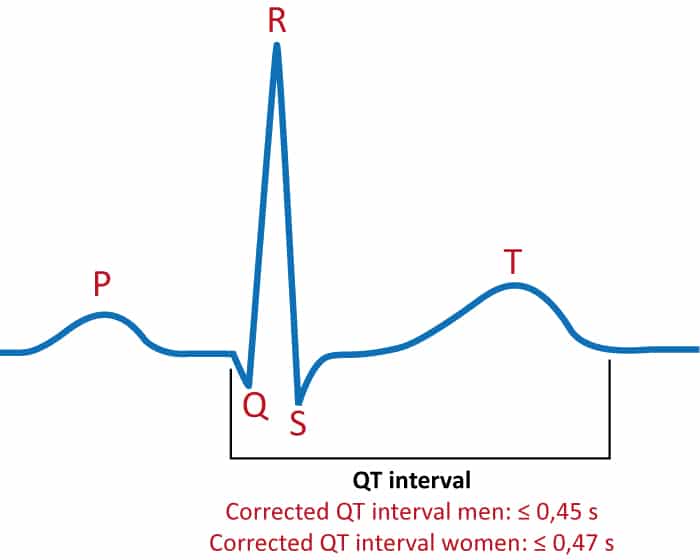
QT-intervallet er fysiologisk omvendt relatert til hjertefrekvensen. Når hjertefrekvensen øker, reduseres QT-intervallet for å opprettholde en adekvat diastolisk fyllingstid, og omvendt øker intervallet ved lavere hjertefrekvens. Denne tilpasningen styres blant annet av det autonome nervesystemet og endringer i ionekanalenes kinetikk. For å bedømme om QT-intervallet er normalt eller patologisk, må man derfor korrigere for den aktuelle hjertefrekvensen. Det resulterende tallet kalles korrigert QT-intervall, eller QTc (c for «corrected»). Den primære faren ved signifikant forlengede QTc-intervaller er at de disponerer for tidlige etterdepolariseringer (EADs), som kan trigge en svært ustabil polymorf ventrikkeltakykardi kalt torsade de pointes (TdP). Denne arytmien kan degenerere til ventrikkelflimmer og føre til plutselig hjertedød. Unormalt kort QTc-intervall (Kort QT-syndrom) er også arytmogent, men dette er en betydelig sjeldnere tilstand.
Det er foreslått flere formler for å beregne korrigerte QT-intervaller for å kompensere for hjertefrekvensens påvirkning. Her følger de mest sentrale formlene:
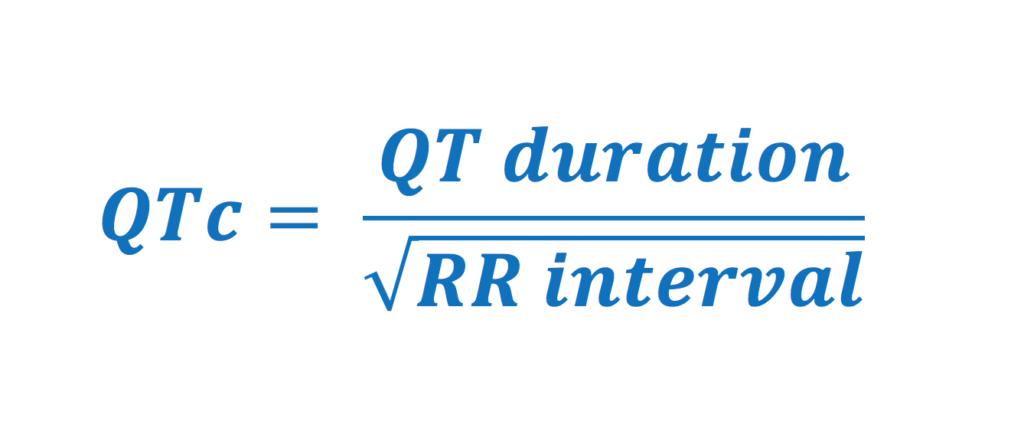
Bazetts formel: QTc = QT-intervall / √ (RR-intervall)
Fridericia-formelen: QTc = QT-intervall / (RR-intervall)1/3
Framingham-formelen: QTc = QT-intervall + 0,154 x (1 – RR-intervall)
Hodges formel: QTc = QT-intervall + 1,75 x [ (60 / RR-intervall) – 60]
RR-intervall (sekunder) = 60 / HR
Beregn korrigert QTc-intervall
Bazetts formel er den klart mest brukte i klinisk praksis og standardinnstillingen på de fleste EKG-apparater. Det er imidlertid viktig å være klar over dens begrensninger. Bazetts formel er primært egnet for voksne med en hjertefrekvens i normalområdet (60–90 slag/min). Den har en tendens til å overjustere (gi falskt forlenget QTc) ved høyere hjertefrekvenser og underjustere ved bradykardi. Ved hjertefrekvenser utenfor dette området, spesielt ved takykardi, anbefales ofte Fridericias formel, da den gir en mer fysiologisk korrekt justering.
| 1 til 15 år, menn og kvinner | Voksen, mann | Voksen, kvinne | |
|---|---|---|---|
| Normal | <440 ms | <430 ms | <450 ms |
| Øvre grense | 440-460 ms | 430-450 ms | 450-470 ms |
| Forlenget | >460 ms | >450 ms | >470 ms |
Det anbefales å bruke automatisk (maskinell) beregning av det korrigerte QT-intervallet som utgangspunkt. Moderne EKG-algoritmer måler ofte QT-intervallet simultant over alle 12 avledninger («global QT»), noe som gir høy presisjon. Likevel må automatisk måling alltid verifiseres manuelt ved funn av forlenget tid eller ved klinisk mistanke, da maskinen kan feiltolke T-bølgens slutt, spesielt ved bifasiske T-bølger, lav amplitude eller tilstedeværelse av U-bølger.
Hvordan måle QT-intervallet korrekt
Nøyaktig måling av QT-intervallet er kritisk for å unngå både over- og underdiagnostikk. Ekspertuttalelser og retningslinjer (bl.a. fra ESC og Anderson et al.) anbefaler følgende fremgangsmåte:
- QT-intervallet skal måles manuelt fra begynnelsen av QRS-komplekset (første defleksjon fra den isoelektriske linjen) til slutten av T-bølgen (der T-bølgen returnerer til grunnlinjen).
- Den såkalte «Tangensmetoden» (Tangent method) anbefales ofte når slutten av T-bølgen er vanskelig å definere. Her trekkes en tangent langs den bratteste delen av den nedadgående T-bølgen. Skjæringspunktet mellom denne tangenten og den isoelektriske grunnlinjen defineres som slutten på QT-intervallet.
- QT-intervallet bør måles i 3 til 5 påfølgende slag (hvis sinusrytme) og gjennomsnittet benyttes. Ved atrieflimmer er måling vanskeligere, og gjennomsnittet av 10 slag eller måling ved lengste RR-intervall anbefales ofte.
- Avledninger: Det anbefales å måle i avledning II eller V5/V6, da disse ofte viser T-bølgen tydeligst og gir det lengste intervallet. I henhold til «best practice» skal det lengste QT-intervallet målt i noen avledning brukes.
- U-bølger: Distincte U-bølger skal ikke inkluderes i målingen. Dersom U-bølgen er stor og fusjonert med T-bølgen (slik at man ikke ser en klar «notch» eller retur til grunnlinjen), inkluderes den ofte, noe som kan gi en overestimering («T-U-kompleks»). Dette er spesielt relevant ved hypokalemi.
- Hvis pasienten bruker legemidler som forlenger QT-intervallet, bør QT-intervallet måles ved «peak» plasmakonsentrasjon av legemidlet (typisk 1-3 timer etter inntak for mange medikamenter) for å fange opp maksimal effekt.
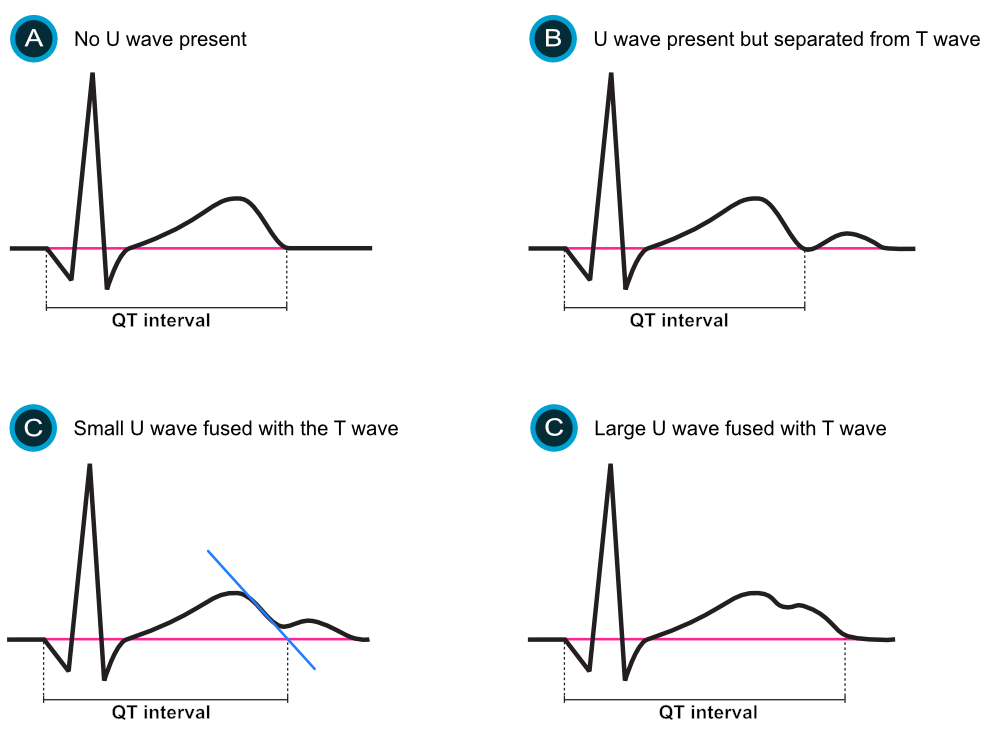
Langt QT-intervall og patofysiologi
Et unormalt forlenget QTc-intervall omtales som langt QT-intervall. Klinisk settes ofte den øvre referansegrensen for QTc-intervall til 450 ms for menn og 460 ms for kvinner, men en gråsone eksisterer opp til 480 ms. QTc-intervaller som overskrider disse grensene indikerer forsinket repolarisering, noe som øker sannsynligheten for tidlige etterdepolariseringer (Early Afterdepolarizations – EADs). EADs oppstår i fase 2 eller 3 av aksjonspotensialet og kan, hvis de når terskelverdien, utløse ektopiske slag som initierer torsade de pointes. Hvis en person med langt QT-intervall opplever slike ventrikulære arytmier eller synkope, bekreftes diagnosen langt QT-syndrom (LQTS).
Repolariseringsreserve
Konseptet repolariseringsreserve er sentralt for å forstå hvorfor noen individer utvikler arytmi mens andre ikke gjør det, til tross for like risikofaktorer. Hjertet har flere overlappende mekanismer (f.eks. ulike kaliumkanaler som IKs og IKr) for å sikre repolarisering. Hvis én mekanisme svekkes (f.eks. ved genetisk mutasjon eller medikamentblokkade), kan de andre ofte kompensere. Når denne reserven er oppbrukt – for eksempel ved kombinasjon av medikamenter, elektrolyttforstyrrelser og genetisk predisposisjon – oppstår farlig QT-forlengelse og arytmi.
Årsaker til langt QT-intervall
Et langt QT-intervall kan klassifiseres som enten medfødt (genetisk betinget kanalopati) eller ervervet.
Medfødt langt QT-syndrom skyldes mutasjoner i gener som koder for hjertets ionekanaler (kalium, natrium, kalsium) eller proteiner som interagerer med disse. Det er identifisert over 15 genetiske varianter. Medfødt QT-forlengelse er en alvorlig tilstand; ubehandlet har symptomatiske pasienter en høy mortalitet. Blant ubehandlede pasienter som har opplevd én episode med synkope, er mortaliteten historisk sett angitt til ca. 20 % i løpet av ett år, men dette tallet gjelder alvorlige fenotyper før moderne behandling. Med dagens evidensbaserte behandling (betablokkere, ICD, livsstilsendringer) er langtidsprognosen svært god. De tre vanligste typene (LQT1, LQT2 og LQT3) står for ca. 90 % av genotypet LQTS. Prevalensen antas å være ca. 1:2000. Familieanamnese med uforklarlig synkope, epilepsi (feildiagnostisert) eller plutselig død i ung alder er sterke kliniske markører.
Ervervet langt QT-syndrom er langt hyppigere enn den medfødte formen. Det forårsakes oftest av medikamenter som blokkerer kaliumkanalen IKr (hERG-kanalen), men også av elektrolyttforstyrrelser (hypokalemi, hypomagnesemi, hypokalsemi) og tilstander som gir bradykardi eller strukturell hjertesykdom. Det antas at mange pasienter som utvikler «ervervet» LQTS har en underliggende, latent genetisk sårbarhet (redusert repolariseringsreserve) som avmaskeres ved ytre påkjenninger.
Risikofaktorer for legemiddelindusert TdP
- Kjønn: Kvinne.
- Høy alder (>65 år).
- Strukturell hjertesykdom (hjertesvikt, hypertrofi, nylig hjerteinfarkt).
- Bradykardi.
- Elektrolyttforstyrrelser (spesielt hypokalemi og hypomagnesemi).
- Samtidig bruk av flere QT-forlengende medikamenter.
- Nedsatt lever- eller nyrefunksjon (redusert utskillelse av medikamenter).
Risikoen for å utvikle torsade de pointes øker proporsjonalt med lengden på QTc-intervallet. Generelt øker risikoen markant ved QTc >500 ms. Torsade de pointes initieres typisk av et ventrikulært ekstraslag som treffer midt i T-bølgen (R-på-T fenomenet), der repolariseringen er ufullstendig.
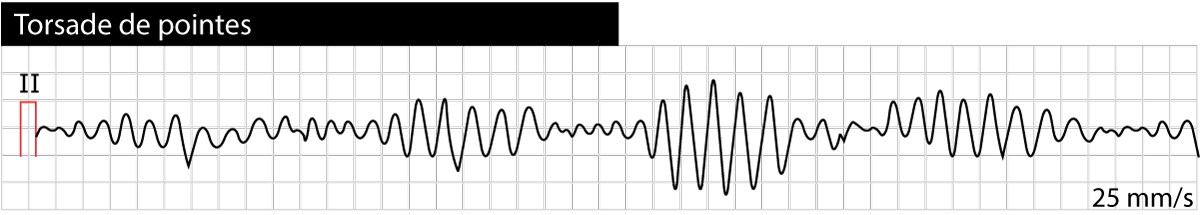
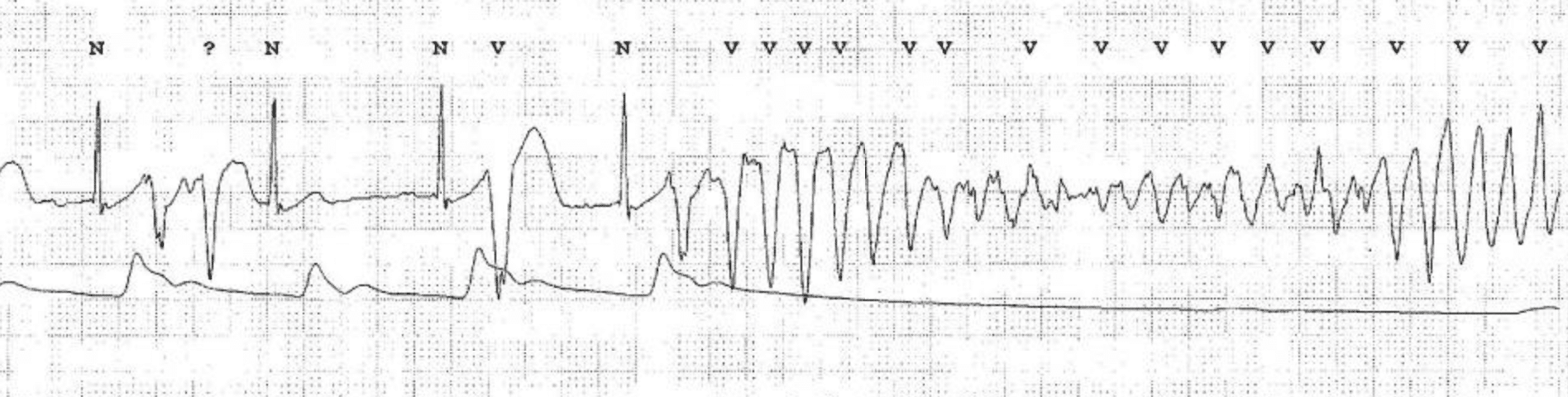
Et karakteristisk forvarsel på EKG før TdP er ofte en sekvens av «kort-lang-kort» syklus (et ekstraslag, etterfulgt av en kompensatorisk pause, etterfulgt av sinus-slaget hvor QT-tiden forlenges ytterligere, og deretter utløses arytmien). Torsade de pointes kan manifestere seg som svimmelhet, synkope (besvimelse) eller hjertestans. Arytmien er ofte selvterminerende, men kan degenerere til ventrikkelflimmer. Figur 2 viser torsade de pointes med sitt karakteristiske utseende hvor QRS-aksen «rulerer» rundt grunnlinjen.
EKG-morfologien, spesielt utseendet på T-bølgen, kan gi hint om hvilken genetisk subtype av LQTS pasienten har. Brystavledningene (V1-V6) er best for denne vurderingen (se figur 3). I tillegg er tilstedeværelsen av T-bølge alternans (vekslende amplitude eller polaritet på T-bølgen fra slag til slag ved stabil hjertefrekvens) et alvorlig faretegn som indikerer elektrisk ustabilitet og høy risiko for snarlig arytmi.
EKG-kriterier for torsade de pointes
- Forlenget QTc-intervall (ofte >500 ms) i sinusrytme før arytmien starter.
- Polymorf ventrikulær takykardi: QRS-kompleksene varierer i amplitude og akse, og ser ut til å «vri seg» rundt den isoelektriske grunnlinjen.
- Frekvensen er typisk 160 til 250 slag per minutt.
- Arytmien starter ofte med et «R-på-T» ekstraslag etter en forutgående pause (langt RR-intervall).

Medfødt lang QT-syndrom (LQTS)
Klassifikasjonen av medfødt LQTS baserer seg på hvilket gen som er mutert. Tilstanden har oftest autosomal dominant arvegang (Romano-Ward syndrom), men sjeldne varianter med autosomal recessiv arv og samtidig døvhet (Jervell og Lange-Nielsen syndrom) forekommer og har en mer alvorlig prognose. De tre vanligste formene beskrives her:
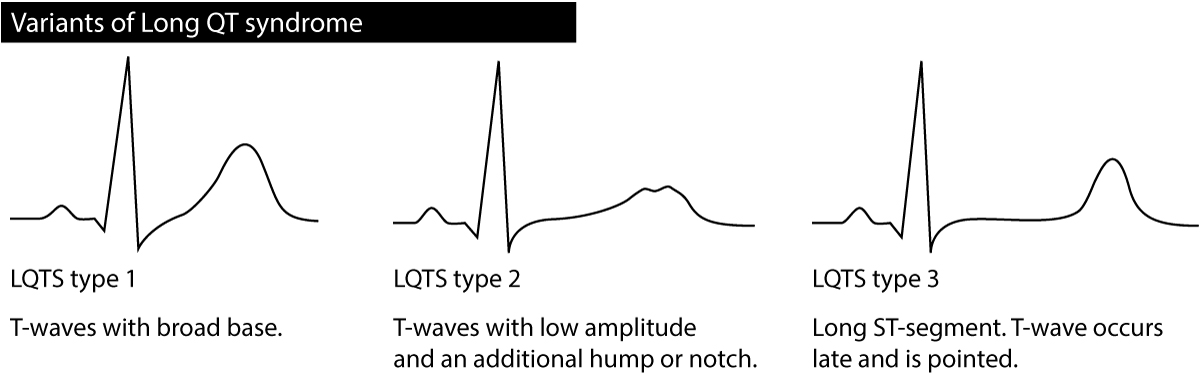
Langt QT-syndrom type 1 (LQT1): Denne varianten er den hyppigste (ca. 40-50 %). Den skyldes en «loss-of-function» mutasjon i KCNQ1-genet, som reduserer den langsomme komponenten av den forsinkede likeretter kaliumstrømmen ($I_{Ks}$). Arytmier utløses typisk ved høy sympatisk aktivitet, spesielt fysisk anstrengelse. Svømming og dykking er klassiske, spesifikke triggere for LQT1. På EKG ser man ofte en bredbasert T-bølge uten distinkt startpunkt (figur 3).
Lang QT-syndrom type 2 (LQT2): Utgjør ca. 35-40 % av tilfellene. Skyldes «loss-of-function» mutasjon i KCNH2 (hERG), som påvirker den raske komponenten av kaliumstrømmen ($I_{Kr}$). Arytmier utløses typisk av emosjonelt stress eller plutselige høye lyder (vekkerklokke, telefon, dørklokke). Kvinner i postpartum-perioden (første 9 måneder etter fødsel) har betydelig økt risiko. EKG viser ofte T-bølger med lav amplitude, gjerne med «hakk» (notched) eller bifasisk utseende (figur 3).
Lang QT-syndrom type 3 (LQT3): Utgjør ca. 10 %. Skyldes «gain-of-function» mutasjon i SCN5A, som gir en vedvarende innadgående natriumstrøm ($I_{Na}$) under repolariseringen. Dette forlenger aksjonspotensialet. I motsetning til LQT1 og 2, oppstår arytmiene oftest under hvile eller søvn, når hjertefrekvensen er lav. EKG viser typisk et langt isoelektrisk ST-segment etterfulgt av en sen, spiss T-bølge (figur 3).
Lang QT-syndrom type 4 (LQT4) og andre varianter er sjeldne (<1 %). LQT4 involverer ankyrin-B genet og gir et komplekst bilde med sinusknutedysfunksjon, atrieflimmer og katekolaminerg polymorf VT i tillegg til QT-forlengelse.
Schwartz-kriterier for diagnostisering av medfødt LQTS
Schwartz-kriteriene er et etablert klinisk poengsystem for å estimere sannsynligheten for medfødt LQTS. En høy score indikerer behov for genetisk testing. Genetisk testing kan bekrefte diagnosen hos ca. 75-80% av de med klar klinisk fenotype.
Tabell 1. Kriterier for diagnostisering av langt QT-syndrom (Schwartz et al., oppdatert versjon):
| EKG-funn (uten medikamentpåvirkning) | KRITERIER | POENG |
|---|---|---|
| QTc-intervall | ≥480 ms | 3 |
| 460-479 ms | 2 | |
| 450-459 ms (menn) | 1 | |
| QTc i løpet av 4. minutt av restitusjon fra anstrengelsestest ≥480 ms | 1 | |
| Torsade de pointes | 2 | |
| T-bølge alternans | 1 | |
| «Notched» (hakkete) T-bølge i 3 avledninger | 1 | |
| Lav hjertefrekvens for alderen (hvilepuls under 2. persentil) | 0.5 | |
| Klinisk historie | ||
| Synkope ved stress | 2 | |
| Synkope uten stress | 1 | |
| Medfødt døvhet | 0.5 | |
| Familiehistorie | ||
| Familiemedlemmer med sikker LQTS | 1 | |
| Uforklarlig plutselig hjertedød under 30 år blant nærmeste familiemedlemmer | 0.5 |
Evaluering av risiko (Poengsum):
- ≤1 poeng: Lav sannsynlighet for LQTS.
- 1,5 – 3 poeng: Middels sannsynlighet for LQTS.
- ≥3,5 poeng: Høy sannsynlighet for LQTS (Diagnostisk).
Viktige merknader til skåring:
- EKG-funnene er kun gyldige i fravær av medikamenter eller elektrolyttforstyrrelser som kan påvirke QT-tiden.
- QTc beregnes fortrinnsvis ved hjelp av Bazetts formel.
- Synkope og torsade de pointes kan ikke begge gi poeng (maks 2 poeng for symptomer).
- Samme familiemedlem kan ikke telle med i begge kriteriene under Familiehistorie.
Langt QT-syndrom indusert av medisiner og legemidler
Legemiddelindusert QT-forlengelse er en av de vanligste årsakene til at legemidler trekkes fra markedet. Mekanismen er nesten utelukkende blokkering av hERG-kanalen ($I_{Kr}$). Listen over medikamenter som kan indusere eller forverre langt QT-syndrom er omfattende og inkluderer vanlige midler som antibiotika (makrolider, kinoloner), antidepressiva (SSRI, trisykliske), antipsykotika og antiemetika.
Tabellen nedenfor gir en oversikt over legemidler assosiert med risiko. Det er avgjørende å konsultere oppdaterte databaser ved forskrivning til risikopasienter. Den definitive kilden for dette er CredibleMeds (www.crediblemeds.com), som klassifiserer legemidler etter risiko (Kjent risiko, Mulig risiko, Betinget risiko).
Tabell 2. Utvalgte legemidler som kan forårsake eller forverre langt QT-syndrom (Ikke uttømmende).
| KLASSE | LEGEMIDDEL | SAMMENHENG | RISIKO FOR TdP | VIRKNING | KOMMENTARER |
|---|---|---|---|---|---|
| Anestetika | Enfluran, Isofluran, Sevofluran | Sannsynlig | Lav | Potenserer effekten av andre QT-forlengende midler. | |
| Antiarytmika | Amiodaron | Sikkert | Lav/Moderat | Forlengelse av QT-intervallet | Forlenger QT betydelig, men gir sjeldnere TdP enn klasse Ia/III pga homogen forlengelse. |
| Disopyramid | Sikkert | Høy | Forlengelse av QT-intervallet, TdP | Klasse Ia antiarytmikum. | |
| Dofetilid | Sikkert | Høy | Forlengelse av QT-intervall, TdP | Krever sykehusinnleggelse ved oppstart. | |
| Flekainid | Sikkert | Lav | Forlengelse av QRS og QT | Primært QRS-breddeøkning, men kan gi TdP ved strukturell sykdom. | |
| Ibutilid | Sikkert | Høy | Forlengelse av QT-intervall, TdP | Brukes ved konvertering av atrieflimmer. | |
| Prokainamid | Sikkert | Høy | Forlengelse av QT-intervall, TdP | Dannes til NAPA som har klasse III effekt. | |
| Sotalol | Sikkert | Høy | Forlengelse av QT-intervall, TdP | Doseavhengig risiko. QTc må overvåkes nøye. | |
| Antidepressiva | Citalopram/Escitalopram | Sikkert | Moderat | Doseavhengig QT-forlengelse | Maksdose redusert pga QT-risiko. |
| Amitriptylin (og andre TCA) | Sikkert | Moderat | Økt risiko ved overdose. | ||
| Antihistaminer | Terfenadin, Astemizol | Sikkert | Høy | Trukket fra markedet mange steder. | |
| Loratadin | Usannsynlig | Lav | Anses som trygt. | ||
| Antiinfektive midler | Klaritromycin, Erytromycin | Sikkert | Moderat | Blokkerer IKr | Økt risiko ved samtidig hemming av CYP3A4. |
| Moxifloxacin, Levofloxacin | Sikkert | Moderat | Kinoloner har klasseeffekt på QT. | ||
| Flukonazol, Ketokonazol | Sikkert | Moderat | Spesielt ved høye doser/interaksjoner. | ||
| Antipsykotika | Haloperidol | Sikkert | Moderat/Høy | Forlenget QT-intervall, TdP | Spesielt ved intravenøs administrasjon. |
| Klorpromazin | Sikkert | Moderat | |||
| Pimozid | Sikkert | Høy | Kontraindisert med visse andre midler. | ||
| Ziprasidon | Sikkert | Moderat | Forlengelse av QT-intervallet | ||
| Gastrointestinale midler | Cisaprid | Sikkert | Høy | Trukket fra markedet/begrenset tilgang. | |
| Ondansetron | Sikkert | Lav/Moderat | Forlengelse av QT-intervallet | Doseavhengig, obs ved i.v. bruk. | |
| Diverse | Metadon | Sikkert | Moderat/Høy | Forlenget QT-intervall | Vanlig problem i LAR-behandling. |
Behandling av langt QT-syndrom (LQTS) og Torsade de Pointes
Torsade de pointes med hemodynamisk påvirkning
Torsade de pointes som fører til bevissthetstap eller sirkulatorisk kollaps må behandles umiddelbart som hjertestans/ustabil takykardi. Defibrillering er nødvendig. Vær oppmerksom på at synkronisering kan være vanskelig for defibrillatoren på grunn av den polymorfe formen; usynkronisert sjokk er ofte nødvendig. Start med 150-200 J (bifasisk) og følg standard AHLR-sløyfe.
Hemodynamisk stabil torsade de pointes
Pasienter med tilbakevendende «runs» av TdP som er våkne, er i en høyrisikosituasjon for degenerering til ventrikkelflimmer. Behandlingen retter seg mot å stabilisere cellemembranen og øke hjertefrekvensen (for å forkorte QT-intervallet).
Akuttbehandling (Algoritme)
- Seponering: Alle potensielt QT-forlengende medikamenter må stoppes umiddelbart. Vurder om det foreligger elektrolyttforstyrrelser.
- Magnesiumsulfat i.v. (Gullstandard): Magnesium er effektivt for å stabilisere membranen og undertrykke EADs, selv ved normale serumnivåer.
- Gi 2 g (ca. 10 mmol) magnesiumsulfat intravenøst over 1-2 minutter.
- Dosen kan gjentas etter 5-10 minutter ved manglende effekt.
- Start eventuelt kontinuerlig infusjon (2-10 mg/min).
- Korriger elektrolytter: Serum-kalium bør holdes i øvre del av referanseområdet (4,5 – 5,0 mmol/L). Hypokalemi forverrer QT-forlengelse dramatisk.
- Øk hjertefrekvensen (Overdrive pacing): Bradykardi disponerer for TdP. Målet er en frekvens på ca. 90-110 slag/min for å forkorte QT-tiden og forhindre pauser.
- Midlertidig pacemaker: Transvenøs pacing er den definitive behandlingen ved refraktær TdP. Pacing i atriet (hvis intakt ledning) eller ventrikkelen.
- Isoprenalin: Kan brukes midlertidig mens man venter på pacemaker ved ervervet LQTS. Dosering: 0,5 – 5 μg/min titrert til effekt.
OBS: Isoprenalin er kontraindisert ved medfødt LQTS (spesielt LQT1), da beta-stimulering kan forverre arytmien. - Atropin: Kan forsøkes ved bradykardi-indusert TdP, men er ofte mindre effektivt enn pacing.
Langtidsbehandling av ervervet langt QT-syndrom
Når utløsende årsak (medikamenter, elektrolytter) er korrigert, normaliseres vanligvis QT-tiden. Ingen spesifikk langtidsbehandling er nødvendig, men pasienten bør merkes i journalen (CAVE) for å unngå fremtidig bruk av QT-forlengende midler, da de sannsynligvis har redusert repolariseringsreserve.
Langtidsbehandling ved medfødt langt QT-syndrom (cLQTS)
Målet med langtidsbehandling er å forhindre synkope og plutselig hjertedød. Behandlingen skreddersys basert på genotype og risikoprofil.
1. Livsstilsråd
- Unngå QT-forlengende medikamenter (sjekk alltid CredibleMeds).
- Korriger elektrolyttap raskt ved oppkast/diaré.
- For LQT1: Unngå intens fysisk anstrengelse, spesielt svømming uten tilsyn.
- For LQT2: Fjerne vekkerklokker/høye ringelyder fra soverommet.
2. Medikamentell behandling
Betablokkere er hjørnesteinen i behandlingen, spesielt for LQT1 og LQT2. De reduserer risikoen for hjertehendelser betydelig.
- Nadolol og Propranolol er de foretrukne midlene da de er ikke-selektive og mest effektive.
- Metoprolol og Atenolol er mindre effektive ved LQT1/LQT2 og bør generelt unngås med mindre det er spesifikke grunner for bruk.
- For LQT3 (natriumkanalfeil) kan Mexiletine (en natriumkanalblokker) vurderes i tillegg til betablokker for å forkorte QT-tiden.
3. Venstresidig kardial sympatisk denervering (LCSD)
Dette er et kirurgisk inngrep (også kalt sympatektomi) hvor man fjerner de nedre stellate gangliene og de øvre thorakale gangliene på venstre side. Dette reduserer noradrenalinfrigjøring i hjertet og hever terskelen for ventrikkelflimmer. Det er indisert hos pasienter som har gjennombruddssymptomer på betablokkere, eller som ikke tåler medisinen.
4. Implanterbar hjertestarter (ICD)
ICD anbefales ikke rutinemessig til alle, men er indisert i høyrisikotilfeller (i henhold til ESC Guidelines 2022):
- Sekundærprofylakse: Pasienter som har overlevd hjertestans.
- Pasienter som har residiverende synkoper til tross for optimal medisinsk behandling.
- Kan vurderes hos høyrisikopasienter med QTc >500 ms og genotype-spesifikke risikofaktorer (f.eks. LQT2 kvinner, LQT3 menn).
Kort QT-syndrom (SQTS)
Kort QT-syndrom er en meget sjelden, genetisk heterogen kanalopati som også disponerer for atrieflimmer og polymorf ventrikkeltakykardi/plutselig død. Det defineres som QTc-intervall < 340 ms (eller < 360 ms med tilleggskriterier). I motsetning til LQTS, er behandlingen mindre etablert, men Kinidin (Quinidine) har vist seg effektivt for å normalisere QT-intervallet. ICD vurderes ofte hos pasienter med symptomer.